Aqui, detalhamos as principais condições da coluna tratadas pelo Dr. Antônio Ruaro Filho. Cada patologia inclui explicações sobre sua natureza, os sintomas e as opções de tratamento, além de uma seção de perguntas frequentes (FAQ) para esclarecer dúvidas comuns.
Dor Lombar ou Lombalgia: Quando eu devo me preocupar?
A dor lombar, também conhecida como lombalgia, é uma condição comum que afeta a região inferior das costas. Apesar de ser uma das principais causas de incapacidade em todo o mundo, muitas vezes é negligenciada devido à sua alta frequência e à crença de que a dor irá melhorar por si só. Saiba mais sobre os sintomas, causas e tratamentos para a lombalgia.
Índice
O que é a dor lombar ou lombalgia?
A lombalgia é o termo técnico para dor lombar. Desse modo, a lombalgia se refere aos quadros dolorosos da região abaixo da última costela e acima da bacia. Além disso, é uma das principais causas de atendimentos médicos e também umas principais causas de incapacitação laboral e para atividades do dia a dia.
É importante ressaltar que várias condições clínicas podem gerar a lombalgia. Ou seja, é um sintoma que pode ser causado por diferentes problemas. Portanto, lesões musculares ou ligamentares da coluna, artrose das articulações da coluna, hérnias de disco, infecções ou mesmo tumores podem gerar a lombalgia. (Figura1)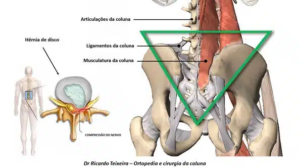
Como é o tratamento da dor lombar?
O tratamento inicial da dor lombar se baseia no repouso, anti-inflamatórios, relaxantes musculares e analgésicos. Em princípio, caso o paciente tenha sofrido uma lesão recente, podemos indicar gelo e nos casos mais crônicos, preferimos bolsas de água quente.
Estas medidas serão suficientes em cerca de 80% dos casos de dores lombares. Entretanto, caso a dor se mantenha, piore ou seja acompanhada de outros sintomas é importante que o paciente seja avaliado por um especialista em coluna.
Quando devo me preocupar com a dor lombar?
Apesar da maioria dos casos de dores lombares melhorarem com um tratamento básico, existem determinadas condições em que é importante uma avaliação médica. Assim, caso a lombalgia seja acompanhada de febre, perda de peso, dor com irradiação para a perna (ciática), alterações de sensibilidade ou mesmo quando não melhore, devemos investigar sua causa.
Como prevenir a lombalgia?
A melhor forma de evitar a dor lombar é manter a coluna bem equilibrada. Em princípio, a coluna lombar deve ser fortalecida com exercícios de fortalecimento da musculatura tronco, conhecida como musculatura do CORE. Os alongamentos realizados de forma rotineira previnem lesões musculares e ligamentares.
A postura adequada em todos os momentos (deitado, sentado e em pé) evita sobrecargas na coluna lombar e deve ser trabalhada diariamente. Também devemos evitar o sobrepeso e trabalharmos ou nos exercitarmos com pesos extremos.
O tratamento ideal deve ser individualizado e definido após uma avaliação médica criteriosa.
Artrose na coluna e artrose facetária causam dor nas costas
Artrose na coluna é termo amplo para descrever desgastes, tanto dos discos intervertebrais, quanto das cartilagens articulares. Ambos aparecem com o envelhecimento e são motivos de dores nas costas. Dores nas costas podem acontecer por diversas causas. Dentre elas, o envelhecimento, tanto dos discos, quanto das articulações da coluna. O processo de degeneração de qualquer articulação do corpo humano é denominado artrose, enquanto espondilose significa desgaste específico da coluna.
Coluna vertebral: uma engrenagem
A anatomia da coluna vertebral funciona como uma engrenagem. Na parte da frente, entre as vértebras (estruturas ósseas) se encontram os discos intervertebrais, que devem ser flexíveis nos jovens e que possuem conteúdo central gelatinoso. Na parte da trás estão as articulações zigoapofisárias, que são o ponto de contato entre duas vértebras (ósseas) adjacentes.
O contato articular entre as vértebras se dá por pequenas estruturas ósseas recobertas por cartilagem, chamadas facetas articulares.
As facetas articulares possuem inclinação diversas nas diferentes partes anatômicas, fato que interfere no tipo de movimento realizado, como flexão, extensão, lateralização e rotação da coluna.
A saúde dos discos caminha junto com a das facetas articulares. Ou seja, quando um deles começa a envelhecer, o outro também o faz. O conjunto global de desgastes da coluna vertebral é conhecido como espondilose. Individualmente, é possível separar espondilose em: discartrose (envelhecimento do disco) e artrose facetária (desgaste das facetas articulares) embora ambas são vistas juntas com frequência.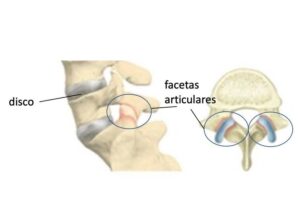
Desenho ilustrativo dos discos intervertebrais e das articulações da coluna.
Classificação de artrose facetária
Existem escalas para determinar o grau de artrose facetária, ou seja, classificações radiológicas usadas para graduar o desgaste das articulações facetárias. Exemplo disso é a classificação de Pathria1, que subdivide o desgaste articular em 4 estágios, de acordo com tomografia computadorizada.
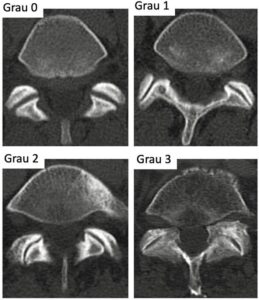
Classificação de Pathria para degeneração das articulações da coluna
Desgaste do disco intervertebral
O disco jovem e saudável tem água no seu interior. O núcleo do disco, parte central, é hidratado, fato que lhe confere elasticidade e mobilidade entre as vértebras. Em longo período, os discos irão perder água, ou seja, sofrer processo natural de desidratação.
Na maioria das pessoas o processo de desidratação se torna mais evidente a partir dos 40 anos.
Fatores genéticos e comportamentais (hábitos de vida) são responsáveis pelo desgaste prematuro dos discos. O processo de desidratação dos discos intervertebrais é irreversível, tampouco se desconhece maneiras de retardá-lo. A desidratação discal fragiliza o disco, facilitando seu extravasamento, podendo-se formar hérnias de disco. O disco intervertebral é composto por núcleo pulposo e ânulo fibroso. O ânulo fibroso é a parte externa do disco e o núcleo pulposo do disco intervertebral, a interna.
O disco intervertebral é composto por núcleo pulposo e ânulo fibroso. O ânulo fibroso é a parte externa do disco e o núcleo pulposo do disco intervertebral, a interna.
O desgaste das articulações pode ser avaliado por vários exames, sendo radiografias simples e ressonância magnética os mais utilizados por especialistas em coluna. Radiografias simples são capazes de evidenciar redução na altura do disco intervertebral ou “pinçamento” do disco.
Algumas vezes, a progressão do envelhecimento na coluna pode levar ao afrouxamento articular (espondilolistese do idoso). Para avaliação das facetas articulares, ressonância magnética é o “padrão-ouro”.
Nesse exame, podemos observar líquido intra articular, edema ósseo nas facetas articulares e nos corpos vertebrais (Sinal de Modic), além de osteofitose (bicos de papagaio) na coluna. O disco hidratado aparece na cor branca na Ressonância magnética (imagens T2), enquanto discos degenerados são pretos.
Sintomas de artrose na coluna:
O principal sintoma de artrose na coluna ou artrose facetária é dor na coluna, que ocorre logo pela manhã ao acordar e melhora ao longo do dia. O tipo de dor é crônico, afetando a qualidade de vida. Comprometimento neurológico não é frequente nesse tipo de problema. Alguns movimentos, como estender a coluna lombar para trás, podem piorar os sintomas dolorosos.
Tratamento da artrose na coluna
O tratamento da artrose na coluna é iminentemente clínico, podendo incluir 3 pilares que atuam nos sintomas, melhorando a qualidade de vida.
Cirurgias para artrose são pouco frequentes. Em geral quando ocorrem, o motivo é associação com compressão nervosa (como estenose do canal lombar) ou espondilolistese (escorregamento vertebral) que não melhoraram com tratamento conservador
Bico de papagaio na coluna
Bico de papagaio na coluna é termo popular para formação óssea de origem degenerativa. Os bicos de papagaio, que recebem nome técnico de osteófitos, podem aparecer em diversas juntas do corpo e causar sintomas dolorosos.
O que é bico de papagaio?
Bico de papagaio é termo popular, não científico, para descrever formação óssea articular, que tem formato pequeno e curvo, semelhante ao bico da ave. Osteofitose é o nome técnico adequado para essa formação óssea.
Em qual parte da coluna podem aparecer bicos de papagaio?
Osteófitos (bicos de papagaio) podem aparecer em qualquer parte coluna – cervical, dorsal ou lombossacral. Na realidade, osteófitos podem aparecer em qualquer articulação (junta) do corpo humano.
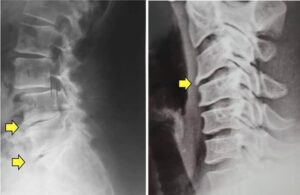
Radiografias da coluna mostrando osteofitose (bicos de papagaio) na coluna lombar (à esquerda) e cervical (à direita) nas setas amarelas.
Bico de papagaio na coluna dói?
Muitas vezes, o bico de papagaio faz parte do processo de envelhecimento de uma articulação. Isso significa desgaste e corrosão da cartilagem articular e inflamação local. Por esses motivos, é comum queixa de dor articular.
O que é doença discal degenerativa?
Doença discal degenerativa se refere ao envelhecimento dos discos intervertebrais. Discos jovens e saudáveis são bem hidratados e elásticos. Isso confere maior mobilidade à coluna. Ao longo dos anos, espera-se haver desidratação progressiva e enrijecimento do disco intervertebral. Isso explica menor mobilidade da coluna vertebral em pessoas mais idosas.
Qual melhor exame para ver bico de papagaio na coluna?
A maioria dos osteófitos da coluna são visíveis em radiografias simples. Além disso, em caso de compressão de nervos, recomenda-se realização de outros exames de imagem, como ressonância magnética.
Tenho dor nas costas, pode ser bico de papagaio?
Bicos de papagaio podem estar presentes naqueles com dor na coluna lombar, mas isso nem sempre acontece. Dor na coluna lombar pode ocorrer por diversas causas, como má postura, sedentarismo, doenças reumáticas e obesidade. Além disso, dor nas costas também pode decorrer de degeneração articular, com e formação de osteófitos ou bicos de papagaio.
Tenho dor no nervo ciático. Pode ser bico de papagaio?
Sim. Algumas vezes a formação óssea ocorre no interior do canal vertebral, de modo a comprimir nervos no interior da coluna. A consequência disse é dor intensa, irradiada para os membros inferiores ou superiores, alteração da sensibilidade e fraqueza nos braços ou nas pernas. Por outro lado, outras doenças como hérnia de disco ou espondilolistese também podem se manifestar com sintomas de compressão e dor no nervo ciático.
O que é artrose facetária na coluna?
As facetas articulares são estruturas ósseas articulares. As articulações são revestidas por fina cartilagem, que permite que vértebras deslizem suavemente umas sobre as outras. Com o passar do tempo, essa cartilagem pode estar mais áspera, reduzindo sua mobilidade e, por vezes, causando inflamação e dor. O nome dado ao desgaste ou degeneração de articulação é artrose e sua presença pode causar dor.
Bico de papagaio na coluna tem cura?
Não. Porém, não há motivo para preocupação na grande maioria dos casos. Muitas pessoas apresentam esse tipo de alteração ainda jovem, sem que haja maior prejuízo à qualidade de vida.
Quais remédios para desgastes na coluna?
Algumas medicações podem ser utilizadas em casos de desgastes na coluna. Dentre elas podemos citar relaxantes musculares, analgésicos e anti-inflamatórios.
Bico de papagaio na coluna precisa de cirurgia?
Na grande maioria das vezes não há necessidade de cirurgia para bicos de papagaio na coluna. Exceções à regra são casos de compressão nervosa pela formação do bico no interior do canal vertebral, provocando sintomas neurológicos.
Hábitos posturais saudáveis podem evitar bicos de papagaio?
Parcialmente sim. É importante reforçar hábitos saudáveis para melhor qualidade de vida, como manter postura correta, atividades esportivas e fortalecimento muscular da coluna. Por outro lado, o envelhecimento normal das pessoas ao longo dos anos, geralmente, é acompanhado de degeneração articular e consequente formação osteofitária (bicos de papagaio).
Cervicalgia – Dor na região do pescoço
Cervicalgia é dor na região do pescoço. Existem diversas causas para o problema, porém, muitas vezes o motivo está relacionado a inflamação de músculos ou desgaste na coluna vertebral.
O que significa coluna cervical?
A coluna cervical é a parte mais alta da coluna vertebral e está localizada na altura do pescoço. Ela é responsável por proteger a medula espinhal e oferecer sustentação ao crânio. Essa estrutura é formada por vértebras, discos intervertebrais, ligamentos, músculos e estruturas neurológicas (medula espinal e raízes nervosas).
A coluna vertebral está localizada na altura do pescoço.
Quais são os sintomas da cervicalgia?
Casos mais leves apresentam dor no pescoço, limitação de movimentos, dor de cabeça e torcicolo. Em casos mais graves e avançados, pode haver dormência na região cervical e redução da força nos braços e nas pernas. Os sintomas neurológicos podem ocorrer devido a compressão nervosa no interior da coluna, causado por hérnia de disco ou por estenose (estreitamento) do canal cervical.
Na maioria das vezes, as dores cervicais melhoram depois de uma ou duas semanas, mas é importante procurar ajuda médica para analisar a causa da dor e a amplitude do problema. Para isso, é comum que o médico solicite exames de imagens, os quais identificam se existe uma causa secundária para as dores, como hérnias de disco, fraturas, infecções, entre outras possibilidades.
O que causa cervicalgia?
A condição conhecida como cervicalgia, ou dor na cervical, pode surgir por uma série de fatores, especialmente sedentarismo, má postura, esforços repetitivos, envelhecimento e trauma.Problemas de coluna como hérnia de disco, artrite (inflação das juntas) e artrose (desgaste das juntas) são causas frequentes de cervicalgia. Além disso, é notória a correlação entre dor cervical e estresse, ansiedade e depressão.
Quais exames podem ser feitos para diagnosticar cervicalgia?
Para diagnóstico das causas de cervicalgia, é importante iniciar a avaliação com a consulta médica, para detecção de fatores de alerta ou de gravidade do problema. Após isso, o médico realizará exame físico, ou seja, fará manobras para testar a função do pescoço e dos nervos (exame de força muscular, sensibilidade da pele e reflexos).
Após isso, quando necessário, o médico solicitará exames de imagem, também chamados de exames complementares. Os exames complementares mais usados para cervicalgia são radiografias e ressonância magnética.
Quais são as opções de tratamento para a dor cervical?
O tratamento para a dor cervical depende da gravidade do problema, além de fatores como a idade e o histórico clínico do paciente. Inicialmente, é comum que o especialista recomende o repouso relativo, que consiste em evitar esforços repetitivos e descansar a região afetada. Também é indicado que o paciente adote algumas mudanças em seu cotidiano, incluindo o uso de colchões e travesseiros anatômicos e a prática regular de atividade física direcionada ao fortalecimento da coluna cervical.
Para o alívio da dor, o tratamento para cervicalgia pode ainda incluir o uso de alguns medicamentos, como:
Para as etapas de manutenção e reabilitação da dor lombar, os pacientes também podem ser instruídos a adotar tratamentos complementares, os quais incluem:
Como evitar a dor cervical
Primeiramente, é importante evitar permanecer por muito tempo em posições onde a cervical se mantém flexionada, pois essa é uma das principais razões que geram sobrecarga nas estruturas cervicais e causam a dor na coluna e a dor no pescoço. Essa postura indevida deve ser corrigida especialmente em atividades comuns do dia a dia, como uso de celulares e computadores.
Praticar atividade física regularmente, como alongamentos e exercícios que fortaleçam os membros superiores, também ajudam a prevenir as dores na cervical, tendo em vista que contribuem para que a musculatura cervical esteja bem condicionada.
Além disso, fatores ligados ao bem-estar do indivíduo, como a redução do estresse, a qual evita que ocorram espasmos e contraturas nos músculos, e o abandono do tabagismo, que estimula a desidratação (desgaste precoce) dos discos intervertebrais, também são fundamentais para evitar essa condição.
Cervicobraquialgia: principais causas e sintomas
Cervicobraquialgia significa dor que inicia no pescoço e irradia para o braço. Os sintomas podem ser unilaterais ou bilaterais. Existem diversas causas para surgimento de cervicobraquialgia, sendo compressões nervosas na coluna as mais comuns. Entretanto, há outras condições ortopédicas e clínicas capazes de produzir sintomas semelhantes.
Como compressões no pescoço produzem dor no braço?
Os nervos dos membros superiores se originam da coluna. Cada parte do membro é suprida por um nervo específico, que confere sensibilidade e força motora. Dessa forma, nas cervicobraquialgias, os pacientes percebem dor e/ou fraqueza em locais específicos (escápula, ombro, braço, antebraço ou dedos das mãos) oriundas de problemas da coluna. Assim, o médico especialista em coluna realiza exame físico que permite formular hipóteses diagnósticas responsáveis pelo surgimento do problema.

Distribuição dos dermátomos cervicais. Cada parte do membro superior é suprida por determinada raiz nervosa.
Dor referida diz respeito a presença de sintomas distantes da origem do problema. Exemplo típico é compressão de nervo na região cervical seguida de dor e formigamento no braço.
Quais problemas de coluna podem causar cervicobraquialgia?
As causas mais comuns de dor cervical com irradiação para o braço são hérnia de disco e estenose ( estreitamento) doc anal cervical. Além disso, causas menos frequentes são fraturas, tumores e infecções de coluna.
Sintomas
Na compressão de nervos na coluna cervical, são comuns os seguintes sintomas:
Exame físico pelo médico especialista em coluna
Faz parte da rotina de exame físico a avaliação da sensibilidade, da motricidade (força de diferentes grupos musculares) e dos reflexos tendinosos profundos dos membros superiores e inferiores.

Teste de força motora do músculo bíceps braquial sob contra tração.
Cada reflexo tendinoso ocorre por ação de determinado nervo. Dessa forma, nas compressões nervosas pode haver diminuição (hiporreflexia) ou ausência (arreflexia) do reflexo. Por outro lado, lesões medulares produzem aumento dos reflexos (hiperreflexia). Para testar reflexos tendinosos, o médico utiliza martelo específico para essa finalidade.
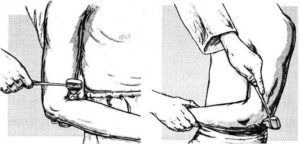
Exemplo de dois testes distintos de reflexos: bicipital à esquerda e tricipital à direita
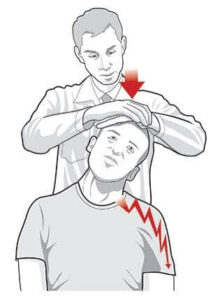
Outra manobra importante é o Teste de Spurling. Trata-se de teste provocativo, que visa reproduzir sintomas dolorosos. Quando positivo, ocorre piora da dor e do formigamento no braço. Essa informação, portanto, é sugestiva de compressão nervosa na região cervical.
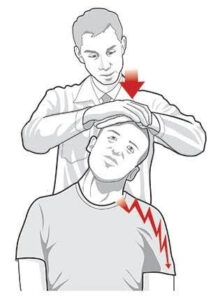
Teste de Spurling para hérnia de disco cervical.
Exames de imagem
Quando há suspeita clínica de compressão nervosa na coluna (hérnia de disco ou estenose do canal cervical), a confirmação diagnóstica é feita por meio de ressonância magnética (RM). Entretanto, se houver contraindicação para ressonância magnética (ex. pacientes com marca-passo), pode-se utilizar tomografia computadorizada. Por fim, em algumas situações clínicas específicas pode ser indicado eletroneuromiografia, exame que avalia condução nervosa dos braços e pernas.
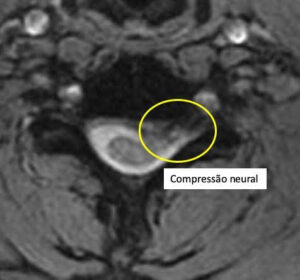
Ressonância magnética mostrando compressão nervosa (círculo amarelo).
Outras doenças causadoras de cervicobraquialgias:
Ombro doloroso
Dores no ombro frequentemente se assemelham àquelas provenientes da coluna. As causas mais comuns de dor no ombro são processos inflamatórios nos tendões (tendinites), além de inflamação da bursa (bursite).
Além disso, degeneração articular (artrose) também pode ser causa de dor no ombro. Entretanto, é possível diferenciar dores de origem do ombro e da coluna por meio de testes específicos durante exame físico. Por fim, algumas pessoas podem ter combinação de problemas da coluna e do ombro.
Compressões de nervos periféricos
Nessas situações, ocorre compressão nervosa em pontos específicos do membro superior. Não há compressão neural na coluna. A compressão periférica mais comum é do nervo mediano na região punho, denominada “síndrome do túnel do carpo”. Além disso, outra neuropatia compressiva frequente é do nervo ulnar ao nível do cotovelo, conhecida como “síndrome do túnel cubital”, acompanhada por perda da sensibilidade do nervo anular e mínimo.
Síndrome do desfiladeiro cervicotorácico
Trata-se de problema decorrente de compressão de vasos sanguíneos e/ou nervos na região denominada canal cervicotorácico. O canal cervicotorácico é a comunicação entre a raiz do pescoço e a axila e permite passagem do plexo braquial e dos grandes vasos da região cervical ao tórax. As principais causas são costela cervical e síndrome dos escalenos (aumento anormal de volume dos músculos escalenos), que promove compressão de vasos e nervos).
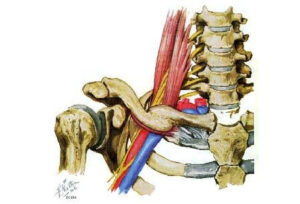
Imagem do canal cervicotorácico, por onde passam vasos e nervos desde a base do pescoço ao tórax.
Durante o exame físico, a positividade do teste de Adson sugere compressão vascular no canal cervicotorácico (pulso radial se torna fraco ou ausente após realização de manobra específica).
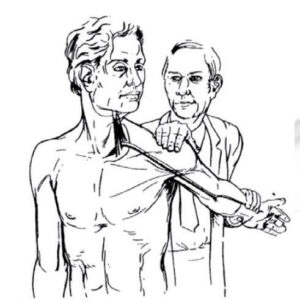
Teste de Adson para avaliação de compressão vascular no canal cervicotorácico.
Herpes Zoster
Trata-se de causa menos frequente de cervicobraquialgia. Herpes zoster é doença causada pelo vírus da Varicela Zosater, caracterizada por erupção cutânea dolorosa que geralmente segue trajeto de única raiz nervosa. É mais comum em idosos e pacientes imunossuprimidos.
Neuropatia periférica
Trata-se de doença dos nervos periféricos caracterizada por dor, formigamentos e fraqueza muscular dos braços e das pernas. Acomete tanto homens quanto mulheres, geralmente após 40 anos de vida.
Pode ocorrer em decorrência de diversas causas, como diabetes mellitus ou uso de medicações crônicas (quimioterápicos, antibióticos e estatinas). Além disso, outras causas comuns são doenças reumatológicas, alcoolismo e hipotiroidismo. Não há cura para o problema e o tratamento tipicamente é feito por médico neurologista.
Infarto agudo do miocárdio
Em crises agudas de cervicobraquialgia não é raro suspeitar de infarto agudo do miocárdio (IAM). No IAM, entretanto, frequentemente também estão presentes sintomas de dor no peito, sudorese, falta de ar, taquicardia (sensação de batedeira no peito), azia e náusea. De qualquer forma, sempre que houver suspeita ou dúvida sobre IAM, deve-se procurar serviço de emergência clínica o mais rápido possível.
Discopatia degenerativa: desgaste do disco da coluna
Discopatia degenerativa é a degeneração do disco intervertebral, que é a peça de cartilagem que separa vértebras na coluna. Seus sintomas são variáveis, assim como seus tratamentos.
Os discos intervertebrais são peças arredondadas de cartilagem que separam as vértebras na coluna. Os discos saudáveis são ricos em água, fato que o confere elasticidade e resistência. Existem discos intervertebrais em toda a coluna vertebral (cervical, torácica e lombar). Os discos são maiores na região lombar e menores na região cervical.

O disco intervertebral é composto por núcleo pulposo e ânulo fibroso. O ânulo fibroso é a parte externa do disco e o núcleo pulposo do disco intervertebral, a interna.
O que é discopatia degenerativa?
O nome dado ao envelhecimento do disco intervertebral é discopatia degenerativa. É uma condição da coluna pode ocorrer em qualquer parte da mesma e em qualquer idade, embora seja mais frequente após 40 anos de idade. Na discopatia degenerativa ocorre desidratação (perda de água) do interior do disco. Esse processo é lento e pode levar décadas para ocorrer.
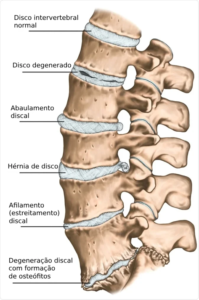
Desenho ilustrativo das diferentes etapas da degeneração do disco intervertebral.
Por que os discos envelhecem?
Existem diversas causas para o envelhecimento dos discos. O mais comum e esperado deles é a idade avançada. Doença degenerativa discal é rara em crianças e adolescentes, porém é comum em idosos. Fatores genéticos são reconhecidos como causas do problema. Desvios da coluna como escoliose podem promover desgaste precoce do disco. Hábitos inadequados de vida, como carregamento excessivo de peso, permanecia por longos períodos na posição sentado (como motoristas), obesidade e uso de tabaco também são fatores de risco, podendo causar envelhecimento precoce dos discos intervertebrais.
Quais os principais sintomas da degeneração do disco intervertebral?
Os principais sintomas da discopatia degenerativa são dores nas costas que afeta as atividades do dia a dia, piorando a qualidade de vida. Em alguns casos pode ocorrer crise de dor lombar na ocasião de fissura do anel fibroso externo disco. Discopatia pode predispor extravasamento do núcleo do disco (hérnia de disco) podem ocorrer sintomas de compressão de nervos como dor no braço ou perna, formigamentos e choques.
Exames de imagem
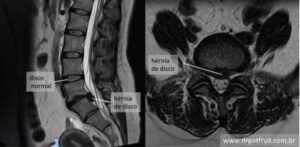
Os exames de imagem mais usados para diagnosticar o problema são radiografias e ressonância magnética. Radiografia da coluna é feita como primeiro exame de imagem em pessoas com dor nas costas e são capazes de mostrar desvios da coluna, como escoliose, assim como colapso do disco, ou redução da sua altura. Ressonância magnética é exame mais completo, que mostra desidratação do disco, que aparece mais escuro. Além disso, é possível avaliar fissuras no anel discal externo e herniações.
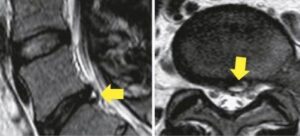
Exame de ressonância magnética da coluna lombossacra. Nas setas amarela é possível identificar desgaste do disco que aparece enegrecido, além de fissura do disco intervertebral, que aparece como pequena mancha branca.
– Tratamentos para discopatia degenerativa
O tratamento da discopatia degenerativo é fundamentalmente conservador, ou seja, sem cirurgia.
Cirurgia para discopatia degenerativa: Com menos frequência, cirurgia pode ser recomendada para discopatia degenerativa. Esse tipo de tratamento é considerado apenas na falha do tratamento clínico. Nesse caso, a modalidade depende do problema principal (compressão de nervos ou dor nas costas) e pode incluir cirurgias de descompressão neural ou fusão (artrodese).
Dor Ciática ou Ciatalgia
Dor ciática ou ciatalgia são termos para sintomas dolorosos no trajeto do nervo ciático, que pode se estender desde a região lombar até o pé. A causa mais comum de ciatalgia é compressão nervosa na coluna, mas o problema pode ocorrer em outras partes do corpo.
O nervo ciático é o maior nervo periférico do corpo humano. Ele se inicia no final da coluna lombar, formado pela união das raízes nervosas de L4 a S3. Após a união dessas raízes, o nervo ciático atravessa a região posterior do quadril, por dentro da musculatura e então desce pelo membro inferior pela parte de trás da coxa, até a região posterior do joelho, quando se divide em nervo tibial e fibular, que descem em direção à perna ao pé.
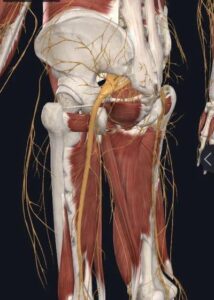
Anatomia do nervo ciático (em amarelo).
Sintomas
Os sintomas clássicos de dor no nervo ciático são dor lombar ou na região glútea, que desce pela parte de trás da coxa, da perna e do pé. Além disso, é frequente queixa de choque, dormência, redução da sensibilidade na pele e perda de força no tornozelo e no pé.
Testes clínicos
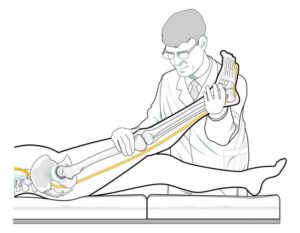
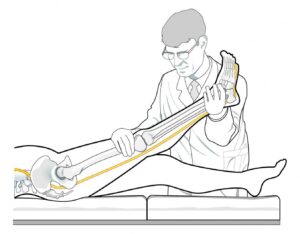
Manobra de elevação do membro inferior para compressão de nervo lombar. Nos casos de compressão nervosa há piora da dor irradiada para o membro inferior.
Exames de imagem
O melhor exame para avaliação de compressão do nervo femoral é ressonância magnética da coluna e do quadril, a depender da suspeita clínica. Esse exame permite avaliação das raízes nervosas no interior do canal vertebral e compressões neurais por:
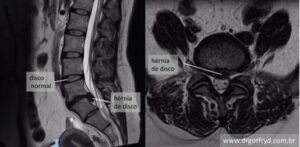
Ressonância magnética: exame de escolha para confirmar diagnóstico de hérnia de disco.

Comparação entre canal lombar normal e estenose (ressonância magnética)
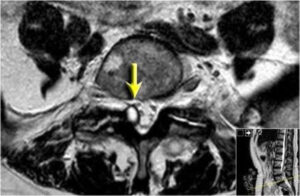
Cisto sinovial lombar (seta amarela) causando compressão de raiz nervosa.
Outros problemas que podem simular dor ciática
Tratamento da dor ciática
O tratamento da dor ciática depende de sua causa, ou seja, do diagnóstico e da intensidade dos sintomas. A maioria dos casos pode ser tratada de forma conservadora, com uso de medicações e fisioterapia.
Tratamento conservador
Tratamento cirúrgico
Cirurgia é reservada para pacientes que apresentem perda de força muscular ou falha do tratamento conservador. A cirurgia mais comum para casos de hérnia de disco lombar é a microdiscectomia, que pode ser feita de maneira minimamente invasiva (microtubular) ou então por endoscopia. Não há necessidade de colocação de implantes metálicos nem de repouso.
Dor na coluna
Dor na coluna é sintoma frequente, que pode ocorrer em inúmeras situações clínicas, de gravidade e intensidade variáveis. Em relação à localização anatômica, dores na coluna podem acometer:
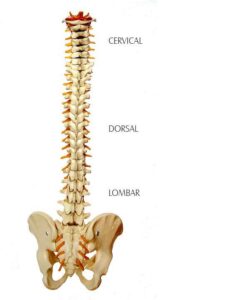
Anatomia da Coluna Vertebral
Todas as regiões da coluna (cervical, dorsal e lombossacra) podem doer por motivos variáveis, desde processos inflamatórios simples (popularmente conhecidos como “travada” ou “mal jeito”) que melhoram em poucos dias de tratamento até mesmo serem sinais de alerta para problemas mais sérios da coluna.
O grande desafio é que, na fase aguda, problemas simples e graves da coluna provocam sintomas semelhantes. É muito difícil para o paciente fazer a diferenciação sem ajuda médica. Assim, existem alguns fatores de alerta que irão lhe auxiliar na decisão entre tomar analgésicos em casa ou procurar serviço médico.
Quando devo procurar um médico especialista em coluna
Abaixo estão listados alguns sinais de alerta que merecem investigação médica. Se você apresenta algum desses fatores, então é melhor procurar avaliação especializada.
Casos mais simples de dor aguda nas costas sem fatores de alerta após esforços excessivos ou mesmo “mal jeito” podem ser tratados em domicílio com observação, repouso por até 2 dias, analgésicos e compressas mornas locais. Em algumas situações, são necessários anti-inflamatórios e miorrelaxantes. Em pacientes com dor axial (no eixo da coluna), ou seja, sem irradiação para os membros superiores ou inferiores, não há indicação de uso de corticosteróides.
Causas frequentes de dores nas costas
De acordo com tempo de aparecimento, dores nas costas são classificadas em:
– AGUDA: até 3 semanas de duração;
– SUB-AGUDA entre 3 semanas e 3 meses de duração;
– CRÔNICA: mais de 3 meses de duração.
Dentre os problemas de coluna que cursam com dor crônicas nas costas, merecem destaque:
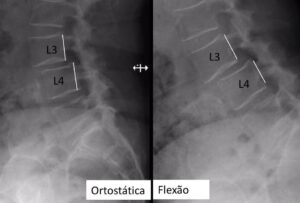
Radiografias dinâmicas da coluna mostrando instabilidade mecânica.
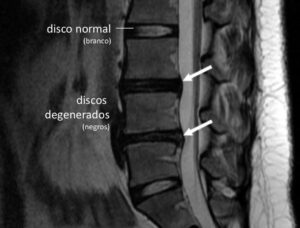
Discopatia lombar degenerativa.
Dor ciática
O que é dor ciática e quais as principais causas?
Dor ciática é a que acompanha o trajeto do nervo ciático. Muitas vezes se manifestam por dor, formigamento, choques e até perda de força na perna ou no pé. O nervo ciático se origina de raízes nervosas no final da coluna lombar e trafega pela região glútea posterior, coxa, até chegar na perna e no pé. Nem todas as dores lombares são acompanhadas de dor ciática.
Quais são as principais doenças que comprimem as raízes do nervo ciático?
Outras doenças (não da coluna) que podem produzir dor semelhante à ciática:
Algumas situações externas à coluna são capazes de produzir sintomas semelhantes à dor ciática:
Sacroileíte é outra condição inflamatória das articulações sacroilíacas, que conectam o sacro (final da coluna lombar) à bacia. Quando inflamada, as articulações sacroilíacas podem a gerar dor glútea, porém essa raramente irradia abaixo do joelho (ao contrário das hérnias de disco lombares).
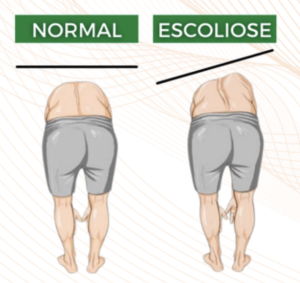
Escoliose: causas, sintomas e tratamentos

Escoliose é termo usado para descrever curvaturas laterais da coluna vertebral, que podem estar presentes desde o nascimento, se desenvolverem durante a infância ou, mais frequentemente, surgirem na adolescência. A maior parte dos casos são leves, entretanto, essa condição pode piorar ao longo do tempo, em especial, durante o estirão de adolescência.
Causas de escoliose
A maior parte dos casos de escoliose da criança e adolescentes não possui causa definida. Nessa situação denomina-se escoliose idiopática. Algumas vezes, o desvio da coluna se origina de doenças congênitas ou neuromusculares.
Escoliose congênita pode ser detectada logo ao nascimento, pela presença de má formação vertebral que leva ao crescimento desalinhado da coluna.
Escolioses neuromusculares são decorrentes de outras afecções, como paralisia cerebral, distrofia muscular e lesões medulares, que podem causar desvios na coluna.
Na escoliose idiopática – que é a forma mais comum em crianças e adolescentes – a coluna nasce normal, porém deforma ao longo dos anos.
Escolioses ocorrem por condição genética, sendo mais comum em meninas do que meninos.
Sintomas: costuma ser um problema silencioso
A escoliose costuma ser um problema silencioso que não causa dor. Por isso, algumas vezes, desvios são diagnosticados em fases mais avançadas. Dessa forma, é importante que pais ou cuidadores observem as crianças de costas sem roupa, à procura de assimetrias do tronco, que podem ser o primeiro sinal clínico. Algumas pessoas apresentarão sintomas mais evidentes do que outras, fato que depende do tipo da curva e da estrutura corpórea.
Diagnóstico
Diagnóstico precoce faz muita diferença na evolução do paciente. Por isso, é importante que pais olhem seus filhos com frequência durante a infância em busca de assimetrias do tronco, que podem ser os primeiros sinais do problema.
Os sinais e sintomas mais perceptíveis são:
As imagens mostram o teste de adams, destinado a medir o tamanho da giba torácica.
Exemplos de radiografias de escoliose
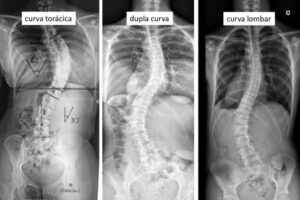
Os tipos de curvas podem variar na escoliose idiopática do adolescente. Na figura são ilustrados três padrões distintos da doença.
Você já deve ter percebido que seu médico rabisca e faz medidas no seu RX a cada retorno. A partir desses rabiscos ele informa o grau da sua curva. Na verdade, o médico calcula a gravidade da escoliose ao medir o ângulo de Cobb, em radiografias (raios x).
Esse ângulo é verificado a cada retorno e comparado com a medida da consulta anterior. Caso exista acentuação das curvas, considera-se progressão da deformidade. Curvas progressivas merecem tratamento, que pode ser exercícios, colete ou cirurgia.
Tratamentos
O tratamento é feito de acordo com os tipos de escoliose e gravidade das curvas. Na maioria dos casos, os desvios são leves (caso de escoliose leve), não causam dor ou demais prejuízos à saúde e não requerem tratamento específico. Deve ser monitorada em crianças e adolescentes durante a fase de estirão do crescimento, período em que há maior probabilidade de progressão das curvas. Quanto mais cedo for realizado o diagnóstico de escoliose, melhores serão os resultados do tratamento.
Colete para tratamento de escoliose.
Esportes após cirurgia
É possível praticar esportes após cirurgia de escoliose, inclusive em nível competitivo. Existem diversos exemplos mundiais de atletas que foram submetidos a cirurgia de escoliose e retornaram à competições profissionais, inclusive com participações em olimpíadas. É importante destacar que o tipo de curva (torácica ou lombar) e o nível da artrodese distal possuem papel importantes na flexibilidade pós-operatória e, consequentemente, no rendimento para certas modalidades esportivas. Esportes recreacionais são recomendados após cirurgias de escoliose. Para todos os casos deve-se respeitas o período de maturação do enxerto ósseo que é de aproximadamente seis meses para a maioria dos casos cirúrgicos.
Estenose do canal lombar
O processo de estreitamento do canal lombar pode levar décadas para se manifestar, de modo que indivíduos com mais de 50 anos de idade são os mais acometidos. O estreitamento do canal lombar ocorre devido ao espessamento de ligamentos e hipertrofia óssea na coluna, reduzindo o espaço livre para as estruturas neurais. Esse estreitamento promove compressão dos nervos responsáveis pela sensibilidade e movimentos dos membros inferiores, gerando sintomas dolorosos.
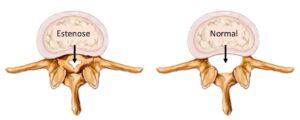
Na estenose ocorre estreitamento do canal dos nervos.
Diagnóstico de estenose do canal lombar
Os sintomas mais comuns da estenose lombar são:
Os sintomas neurológicos da estenose de canal variam de acordo com a localização da compressão neural. Estenose foraminal ou do recesso lateral (partes anatômicas da coluna) se assemelham a sintomas da hérnia de disco, enquanto compressão do canal central provoca claudicação neurogênica. A claudicação neurogênica é caracterizada por dor glútea, sensação de peso nas pernas que piora em pé ou andando e tipicamente melhora sentado. Com frequência é relatado fraqueza nas pernas e sensação de formigamento nas plantas dos pés.
Indivíduos com estenose do canal central são capazes de andar curtas distâncias, pois há piora dos sintomas dolorosos ao caminhar. Quando se inclina o tronco para frente (por exemplo, empurrando carrinho de supermercado ou subindo ladeiras) ocorre suavização da compressão dos nervos no interior do canal vertebral e alívio temporário dos sintomas.
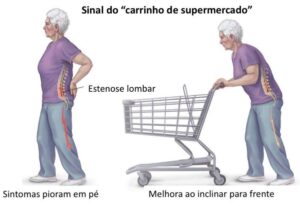
Na estenose lombar há dor irradiada para as pernas, que melhora quando se inclina o tronco para frente.
Os sintomas da estenose do canal lombar por vezes se confundem com dor de origem vascular. Essa diferenciação, entretanto, pode ser feita por exame físico (testes feito pelo médico) e por estudos de imagem da coluna e dos vasos sanguíneos.
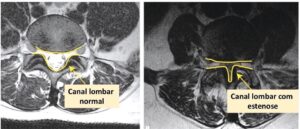
Comparação entre canal lombar normal e estenose (ressonância magnética)
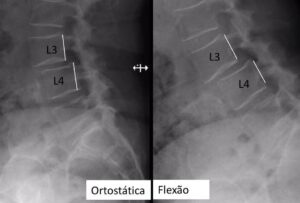
Radiografias dinâmicas da coluna mostrando espondilolistese instável.
Tratamentos
🡪 Cirurgias de estenose do canal lombar
A cirurgia é indicada quando não ocorre melhora dos sintomas neurológicos, se houver dificuldade progressiva da marcha (distâncias percorridas se tornam progressivamente menores) ou na presença de dor irradiada para os membros inferiores que não melhoram com tratamento clínico. A cirurgia na estenose de canal lombar visa descompressão das estruturas nervosas acometidas. Quando há instabilidade mecânica associada (escorregamento ou deformidade vertebral) associa-se artrodese (fusão). Até 2/3 dos pacientes com estenose de canal e claudicação neurogênica irão necessitar de tratamento cirúrgico.
Casos de estenose lombar sem instabilidade mecânica que não melhoram com tratamento clínico podem ser tratados com descompressão microcirúrgica.
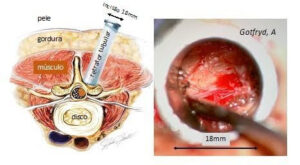
Laminectomia por técnica minimamente invasiva. Não há necessidade de implantes.

Parafusos pediculares.

Cages ou espaçadores
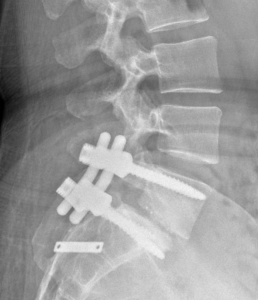
Artrodese da coluna lombar.
É possível realizar fusão lombar sem utilização de CAGES, utilizando-se apenas parafusos pediculares e enxerto ósseo. Essa técnica é denominada artrodese póstero-lateral. A literatura comprova bons resultados com esse método tradicional de artrodese.
Fratura traumática da coluna no jovem

Lesões traumáticas da coluna no jovem são decorrentes, na sua maioria, de acidentes de alta energia, como automobilísticos ou quedas de altura. Fraturas ou luxações podem ocorrer em qualquer segmento da coluna (cervical, torácica, lombar e sacral) sendo, por vezes, acompanhadas de deformidades e lesões neurológicas.
Fraturas da coluna cervical
A coluna cervical é dividida em porção “alta”e “baixa”. A lesão traumática mais comum da coluna cervical alta no jovem é a fratura do odontóide. O processo odontóide é parte da segunda vértebra cervical (chamada de C2). No jovem, essas lesões possuem risco aumentado de não consolidarem adequadamente, uma vez que o processo odontóide possui pobre nutrição sanguínea, fundamental para cicatrização óssea. Por isso, com certa frequência, indica-se tratamento cirúrgico. O tipo de cirurgia depende do traço da fratura. Quando o traço é favorável, pode-se realizar osteossíntese (reparo) do odontóide com parafuso ósseo.
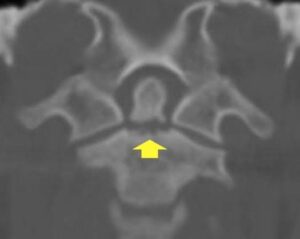
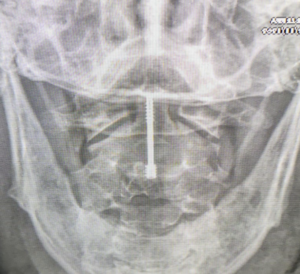
Tomografia mostrando fratura do odontóide (seta amarela e imagem radiográfica ao lado pós fixação da fratura com parafuso de autocompressão).
Na coluna cervical baixa (entre C3 e C7) podem ocorrer fraturas isoladas ou fraturas-luxações (quando há desalinhamento entre duas vértebras). Luxação da coluna é situação grave, pois além de gerar instabilidade mecânica, com frequência, provoca disfunção neurológica. Fraturas-luxações da coluna cervical são tratadas cirurgicamente para estabilização mecânica e descompressão neural (quando há sinais de compressão da medula ou de raízes nervosas).
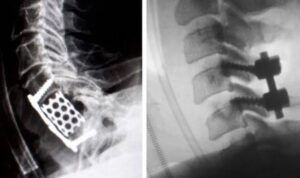
Opções de artrodese da coluna devido a fratura luxação cervical. À esquerda se observa cirurgia por via anterior e à direita, via posterior.
Fraturas da coluna torácica
Fraturas isoladas da coluna torácica muitas vezes são estáveis e podem ser tratadas com imobilização externa (colete TLSO). O médico especialista em coluna aplica escalas que graduam a estabilidade da lesão, que o auxiliarão a indicar tratamento apropriado. Por outro lado, quando há fragmentação excessiva da vértebra fraturada, luxação (desalinhamento) da coluna ou lesão dos ligamentos que estabilizam a mesma, pode-se considerar cirurgia para restabelecer estabilidade mecânica.

Colete TLSO é opção para fraturas da coluna torácica estáveis.
Fraturas da transição toracolombar
Na região de transição entre a coluna torácica e lombar situam-se grande parte das fraturas espinais. É exemplo comum fraturas do tipo “explosão”. A exemplo das fraturas torácicas, é fundamental graduar a estabilidade da lesão para determinar tratamento apropriado. Fraturas estáveis podem ser tratadas com coletes, enquanto lesões instáveis ou associadas à déficit neurológico são tratadas com cirurgia. Algumas lesões são consideradas de “instabilidade duvidosa”. Nessas situações, é possível iniciar tratamento conservador com colete, porém com vigilância criteriosa para detecção de eventual instabilidade tardia, que deve ser tratada com cirurgia.
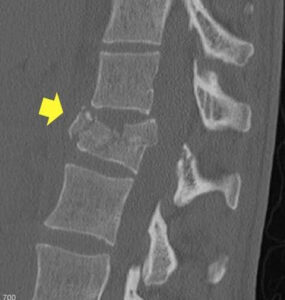
Fratura toracolombar tipo explosão
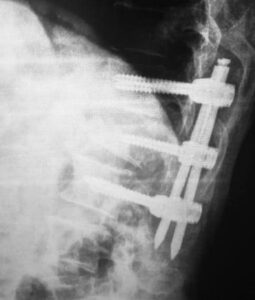
Estabilização minimamente invasiva de fratura da coluna toracolombar
Fraturas por osteoporose na coluna: entenda o problema

Fraturas por osteoporose na coluna são conhecidas também como fraturas por insuficiência. Ocorrem devido à fragilidade vertebral consequente à menor densidade óssea. Esse tipo de lesão geralmente ocorre após quedas, embora possam surgir após mínimo ou nenhum trauma.
Um terço das fraturas por osteoporose na coluna são espontâneas, ou seja, ocorrem sem nenhum trauma.

Imagem microscópica ilustrando a progressão da osteoporose. O osso se torna mais poroso e frágil.
– Sintomas
– Diagnóstico por imagem
Após exame físico minucioso feito médico especialista em coluna são necessários estudos por imagem. Os principais exames utilizados para diagnóstico de fraturas por osteoporose na coluna são:
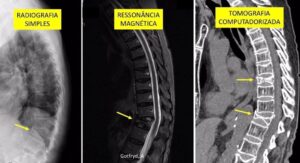
Exames diagnósticos para fraturas por osteoporose na coluna. As fraturas estão indicadas por setas amarelas.
Tratamento da fratura por osteoporose
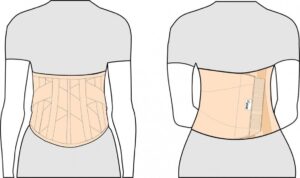
Colete para tratamento de fratura lombar.
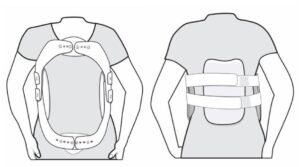
Colete para tratamento de fratura lombar e torácica.
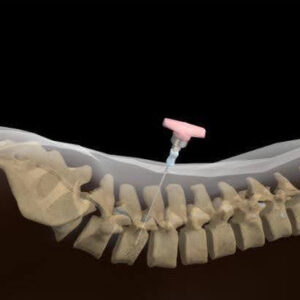
Injeção de cimento ósseo em vértebra fraturada.
Paciente com fraturas por osteoporose possuem maior risco de novas fraturas. Dessa forma, é fundamental que seja realizado tratamento medicamentoso da osteoporose, além do tratamento ortopédico.
Fatores de risco para osteoporose
Prevenção da osteoporose
As medidas mais importantes para prevenir osteoporose são:
Prevenção de quedas
Muitas fraturas podem ser evitadas com simples medidas para reduzir risco de quedas, tais como:
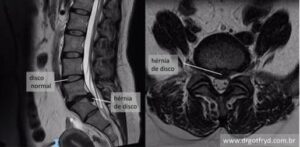
Hérnia de disco – o que é, causas, sintomas e tratamentos

Hérnia de disco é o deslocamento do disco intervertebral, estrutura cartilaginosa da coluna. As hérnias ocorrem em consequência do desgaste e da fragilidade do disco intervertebral.
O que é o disco intervertebral e para que serve?
Os discos intervertebrais são pequenas estruturas cartilaginosas da coluna vertebral. Eles estão dispostos em toda a extensão da coluna (cervical, torácica e lombar), separando as vértebras. As principais funções são amortecimento de carga e mobilidade da coluna.
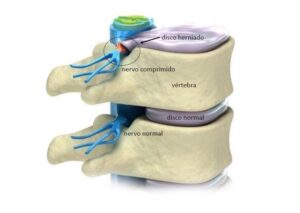
O que causa hérnia de disco
A maior parte das hérnias de disco ocorre em decorrência do envelhecimento dessa cartilagem. Isso provoca enfraquecimento e rompimento da camada externa do disco, fazendo com que parte do seu conteúdo central seja expelido (chamada de hérnia de disco).
Sintomas de hérnia de disco
Hérnias de disco podem ser assintomáticas ou gerar sintomas. As hérnias mais dolorosas são aquelas que promovem compressão da raiz nervosa.
Os principais sintomas de casos de hérnia de disco, de acordo com cada a região coluna, são:
Hérnia de disco cervical
Hérnia de disco torácica
Hérnia de disco lombar
– Diagnóstico de hérnia de disco
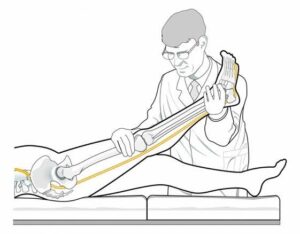
Manobra de elevação do membro inferior para compressão de nervo lombar.
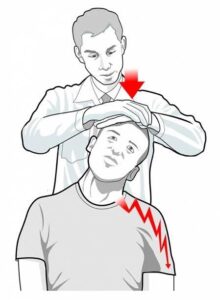

Ressonância magnética: exame de escolha para confirmar diagnóstico de hérnia de disco.
Classificação das hérnias de disco
Há diversos tipos de hérnia de disco. A classificação mais usada sobre a hérnia de disco pode classificar a mesma sobre a quantidade de cartilagem deslocada:
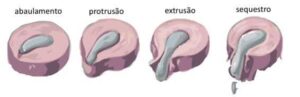
Classificação de hérnia de disco quanto à quantidade de cartilagem deslocada.
Tratamentos das hérnias de disco
A cirurgia é indicada em apenas 10% dos casos de hérnia de disco.
Cirurgia de hérnia de disco: a maioria dos casos não requer cirurgia. São candidatos à cirurgia pacientes que não tiveram melhora dos sintomas após tratamento clínico ou aqueles com piora das funções neurológicas, como perda de força. A cirurgia da hérnia de disco visa descompressão da raiz nervosa acometida.
Lombociatalgia: principais causas e sintomas
Lombociatalgia é dor que inicia na região lombar e que acompanha o trejeto do nervo ciático. Muitas vezes é acompanhada de formigamento, choques e até perda de força na perna ou no pé. O nervo ciático se origina de raízes nervosas no final da coluna lombar e trafega pela região glútea posterior, coxa, até chegar na perna e no pé. Nem todas as dores lombares são acompanhadas de dor ciática.
As principais causas de compressão do nervo ciático são:
Os sintomas neurológicos da estenose de canal variam de acordo com a localização da compressão neural. Estenose foraminal ou do recesso lateral (partes anatômicas da coluna) se assemelham a sintomas de hérnia de disco, enquanto compressão do canal central provoca claudicação neurogênica. A claudicação neurogênica é caracterizada por dor glútea, sensação de peso nas pernas que piora em pé ou andando e, tipicamente, melhora sentado. Com frequência, é relatado fraqueza nas pernas e sensação de formigamento nas plantas dos pés. Indivíduos com estenose do canal central são capazes de andar curtas distâncias, exceto quando inclinados para frente – por exemplo, empurrando carrinho de supermercado ou subindo ladeiras. Nessa posição ocorre suavização da compressão dos nervos no interior da coluna e alívio temporário dos sintomas.
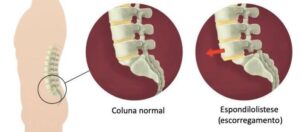
– Espondilolistese: trata-se do escorregamento de uma vértebra sobre aquela imediatamente abaixo. Existem diversas causas para seu aparecimento. No adulto, a mais comum é a espondilolistese degenerativa, que aparece após a 6ª década de vida, devido ao afrouxamento das pequenas articulações entre as vértebras. É mais comum entre a 4ª e 5ª lombar (L4L5). Nesse tipo de espondilolistese, raramente há progressão do deslizamento para graus maiores, porém parte dos pacientes desenvolverá sintomas de estenose do canal vertebral. As espondilolisteses podem ser classificadas como “estáveis” ou “instáveis”, e essa diferenciação serve como guia para cirurgiões escolherem o tratamento mais adequado para cada caso. Em crianças, outros tipos de espondilolistese podem acontecer, como ístmico ou displásico. Ao contrário dos adultos, a maior preocupação com as crianças é progressão do escorregamento para graus acentuados. Saiba mais sobre a espondilolistese.
Exame físico
Faz parte da rotina de exame físico do médico especialista em coluna avaliação da sensibilidade, da motricidade (força de diferentes grupos musculares) e dos reflexos tendinosos profundos dos membros superiores e inferiores. Cada raiz nervosa lombar possui área respectiva de inervação no membro inferior. A essa área específica na pele se dá nome de dermátomo.
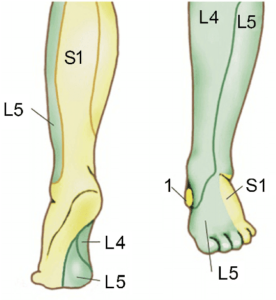
Exemplo de dermátomos da coluna lombar.
São testado também reflexos tendinosos profundos. Cada reflexo tendinosos ocorre por ação de determinada raiz nervosa. Nas compressões nervosas pode haver diminuição (hiporreflexia) ou ausência (arreflexia) de reflexo. Por outro lado, lesões medulares produzem aumento dos reflexos (hiperreflexia). Para testar reflexos tendinosos, o médico utiliza martelo específico para essa finalidade.
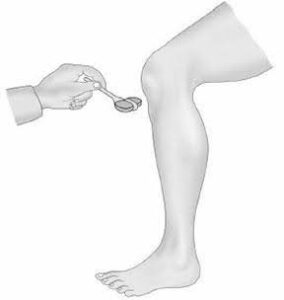
Imagem ilustrativa de reflexo patelar.
Por fim, faz parte do exame físico teste de força motora. Nesse exame, são testados os principais grupos musculares, de modo que a força motora é graduada entre zero (ausência completa de contração motora) a cinco (força normal).
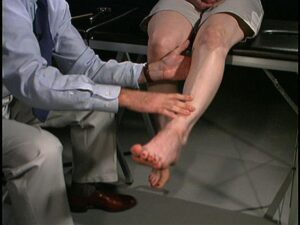
Exemplo de teste de força motora do músculo quadríceps.
Sinal de Lasègue: também conhecida como teste de elevação do membro inferior. Trata-se de teste provocativo, que busca reproduzir sintomas da compressão neural. Quando positivo, provoca dor glútea e/ou irradiada para o membro inferior. É o teste mais comum para diagnóstico de hérnia de disco lombar.
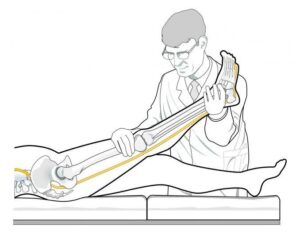
Manobra de elevação do membro inferior para compressão de nervo lombar. Nos casos de compressão nervosa há piora da dor irradiada para o membro inferior.
Exames de imagem
Quando há suspeita clínica de compressão nervosa na coluna (hérnia de disco ou estenose do canal cervical), a confirmação diagnóstica é feita por meio de ressonância magnética (RM). Se houver contraindicação para ressonância magnética (ex. pacientes com marca-passo), pode-se utilizar tomografia computadorizada. Em algumas situações clínicas específicas, pode ser indicado eletroneuromiorafia, exame que avalia condução nervosa dos braços e pernas.
Ressonância magnética: exame de escolha para confirmar diagnóstico de hérnia de disco.
Outras doenças (não da coluna) que podem produzir dor semelhante à ciática:
Algumas situações externas à coluna são capazes de produzir sintomas semelhantes à dor ciática:
Sacroileíte é outra condição inflamatória das articulações sacroilíacas, que conectam o sacro (final da coluna lombar) à bacia. Quando inflamada, as articulações sacroilíacas podem a gerar dor glútea, porém essa raramente irradia abaixo do joelho (ao contrário das hérnias de disco lombares).
Protrusão discal é tipo de hérnia de disco
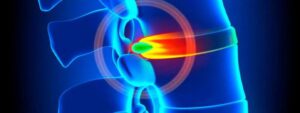
Protrusão discal é deslocamento do disco intervertebral. Em outras palavras, é tipo de hérnia de disco que pode gerar sintomas variados.
Protrusão significa deslocamento. Na coluna vertebral, significa que o disco cartilaginoso se desloca da sua posição habitual e pode comprimir estruturas vizinhas, em especial, raízes nervosas.
Anatomia do disco intervertebral
Os discos intervertebrais são peças de cartilagem, colágeno, proteoglicanos e água, que servem como amortecedores naturais da coluna, além de conferirem mobilidade à mesma. Ao longo da vida, é esperado desgaste dos discos, que é acompanhado de desidratação (perda de conteúdo líquido) do núcleo pulposo (parte central do disco). Como consequência, o disco se torna menos elástico e resistente, pode perder altura e deformar (surgimento de abaulamentos discais).
Por fim o ânulo fibroso se rompe ( fissura discal) e o conteúdo central é expelido ( hérnia de disco). Esse processo explica, de forma resumida, como ocorre a discopatia degenerativa. Nem todos as pessoas terão todas essas etapas de degeneração do disco, mas o processo é frequente na população geral.

O disco intervertebral é composto por núcleo pulposo e ânulo fibroso. O ânulo fibroso é a parte externa do disco e o núcleo pulposo do disco intervertebral, a interna.
Por que o disco envelhece?
Com o passar dos anos, a estrutura dos discos se modifica em consequência de fatores genéticos e comportamentais (hábitos de vida, atividades físicas, peso corporal, uso de tabaco. Os fatores genéticos não são passíveis de mudança, ao contrário da grande maioria dos fatores comportamentais. Esse processo também é chamado de doença degenerativa do disco.
“Após os 50 anos de idade, aproximadamente 90% dos indivíduos assintomáticos terão degeneração discal em exame de ressonância magnética.”
Etapas da degeneração discal
Existem 3 fases bem definidas na degeneração discal, sendo elas:
Diagnóstico de protrusão discal
Qual diferença da protrusão e da extrusão discal?
Ambas são consideradas hérnias de disco. O que diferencia é a quantidade de cartilagem que deslocada do interior do disco. Isso se deve à lesão do anel periférico (ânulo fibroso do disco intrevertebral). Nas protrusões discais o defeito do ânulo é nulo ou mínimo, enquanto na extrusão, ocorre lesão do ânulo com extravasamento maior de cartilagem. Logo, hérnias extrusas costuma ser maiores e mais sontomáticas do que hérnias protrusas. Porém, isso nem sempre é verdade, pois a localização da hérnia é tão importante quanto seu tamanho mna gênese de sintomas dolorosos.
“Protrusão discal é sinônimo de hérnia de disco protrusa”
Classificação das hérnias de disco
Há diversos tipos de classificação para hérnia de disco. A mais utilizada diz respeito à quantidade de cartilagem deslocada e é dividida em:
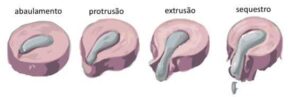
Classificação de hérnia de disco quanto à quantidade de cartilagem deslocada.
Como é feito o diagnóstico de protrusão discal? Quais exames de imagem?
Exames de Imagem: Quando há suspeita clínica de protrusão discal, a confirmação diagnóstica é feita por meio de ressonância magnética (RM). Se houver contraindicação para ressonância magnética (ex. pacientes com marca-passo), pode-se utilizar tomografia computadorizada. Radiografias simples auxiliam na detecção de problemas adicionais como espondilolistese e escoliose. Em algumas situações clínicas específicas pode ser indicado eletroneuromiorafia, exame que avalia condução nervosa dos braços e pernas.
Ressonância magnética: exame de escolha para confirmar diagnóstico de hérnia de disco.
Qual tratamento para protrusão discal?
A cirurgia é indicada em apenas 10% dos casos de hérnia de disco.
Cirurgias: indicado em apenas 10% dos casos de hérnia de disco. São candidatos à cirurgia pacientes que não tiveram melhora dos sintomas após tratamento clínico ou aqueles com piora das funções neurológicas, como perda de força. A cirurgia da hérnia de disco visa descompressão da raiz nervosa acometida. As técnicas variam de acordo com a região anatômica – cervical, torácica (mais rara) e lombar.
Essa estrutura detalhada visa fornecer aos pacientes um entendimento claro de cada patologia, suas causas e as opções de tratamento, ajudando na tomada de decisões informadas sobre sua saúde.
Todos os direitos reservados Dr. Antônio Francisco Ruaro® 2025 – Desenvolvido por Agência Triedro.